Ишемическая болезнь сердца (острая, хроническая): причины, формы, лечение
- Хроническая ишемическая болезнь сердца относится к одному из наиболее распространенных и социально значимых заболеваний сердечно-сосудистой системы.
- В настоящее время число больных неуклонно растет, в то время как первые признаки заболевания начинают проявляться в более молодом возрасте.
- ХИБС в значительной мере определяет высокие показатели смертности в группе больных, страдающих болезнями сердца.
- острый инфаркт миокарда;
- внезапно развившиеся аритмии в виде пароксизмов фибрилляции и трепетания предсердий;
- различного вида блокады на фоне выраженного болевого синдрома, ТЭЛА (тромбоэмболии легочной артерии) и др.
ХИБС — патология сердца, развившаяся вследствие ишемии миокарда (недостаточное поступление кислорода и питательных веществ к сердечной мышце при увеличении потребности в них), причиной которой является атеросклероз сердечных сосудов. По МКБ 10 хроническая ишемическая болезнь сердца определяется по кодам от I20 до I25.
Особенности течения и лечения
- стенокардию;
- инфаркт миокарда (с подъемом сегмента ST, субэндокардиальный вариант — без подъема сегмента ST);
- безболевую ишемию миокарда;
- ишемическую кардиомиопатию.
Медикаментозная терапия
Нитраты — препараты, оказывающие антиангинальный коронарорасширяющий эффект. Нитраты короткого действия (Нитроглицерин, Нитроминт) применяются для снятия приступов ангинозной боли за грудиной в виде сублингвальных таблеток или спрея-аэрозоля (более эффективная форма лекарственного препарата, не разрушающаяся под воздействием света).
- Кардикет;
- Нитросорбид;
- Изолонг;
- Изомак Ретард;
- Кардикс;
- Нитрокор;
- Моночинкве;
- Нитронг форте и другие.
Продолжительность их действия составляет 6–12 и более часов в зависимости от препарата и дозы.
Существуют также трансдермальные формы, которые выпускаются в виде мазей и пластырей. Сюда относят мазь с 2% масляным раствором нитроглицерина (наносится на переднюю поверхность грудной клетки), пластыри и диски:
- Демонит;
- Нитродерм;
- Трансдерм-нитро и другие.
Однако применение этих лекарственных форм ограничено из-за их неудобства и частоты побочных реакций.
Бета-адреноблокаторы — результатом применения этой группы препаратов является снижение нагрузки на сердечную мышцу, что оказывает положительный эффект при ХИБС.
- так и неселективные:
- Блокаторы медленных кальциевых каналов — эффект этой группы препаратов при хронической ишемической болезни сердца связан с вазодилатацией и уменьшением нагрузки на миокард.
- Для лечения ХИБС допустимо применение следующих медикаментов:
- Другие лекарственные препараты для лечения:
- Дезагреганты — их действие направлено на предупреждение тромбообразования:
- Аспирин;
- Кардиомагнил;
- Кардиаск.
- Статины — действуют непосредственно на причину хронической сердечной ишемии (атеросклеротическое поражение сосудистых стенок), снижают уровень холестерина и триглицеридов крови:
- Симвастатин;
- Аторвастатин;
- Флувастатин;
- Ловастатин и др.
- Диуретики — лечебный эффект при ХИБС обусловлен выведением лишней жидкости из организма. Как следствие, уменьшается нагрузка на миокард:
- Индапамид;
- Верошпирон;
- Фуросемид;
- Диувер и др.
Реваскуляризация миокарда
При неэффективности проводимого лечения, стенокардии 3–4 классов, а также подозрении на стеноз ствола коронарной артерии, больному проводится коронарография и последующая реваскуляризация миокарда.
К методам реваскуляризации относят:
- аортокоронарное шунтирование (АОКШ);
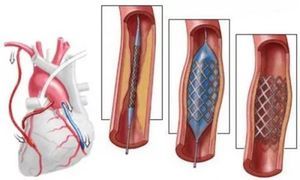
- баллонную ангиопластику;
- коронарное стентирование;
- трансмиокардиальную лазерную реваскуляризацию миокарда.
Существует также экспериментальный метод ударно-волновой терапии (на данный момент не рекомендуется пациентам из-за недоказанной эффективности процедуры).
АОКШ — предполагает восстановление кровообращения ишемизированного участка миокарда прямым методом с помощью аортокоронарных шунтов.
В ходе оперативного вмешательства создается добавочный анастамоз (добавочный, искусственно созданный путем хирургической операции, сосуд для беспрепятственного тока крови) между аортой и коронарной артерией в обход измененного атеросклеротическим поражением сосуда.
Трансмиокардиальная лазерная реваскуляризация миокарда — эта современная высокотехнологичная процедура показана пациентам с выраженным атеросклеротическим поражением сосудов, когда проведение АОКШ невозможно. Суть метода сводится к тому, что в самом миокарде при помощи специального лазерного аппарата создаются каналы, через которые восстанавливается кровоток в ишемическом участке сердечной мышцы.
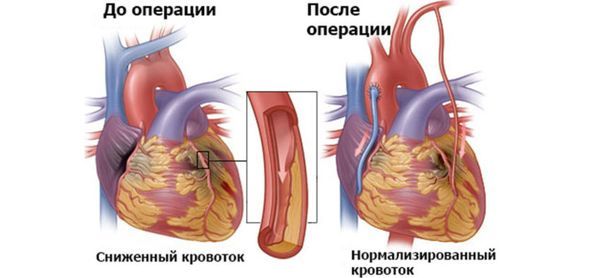
Баллонная ангиопластика. Суть метода: с помощью катетера в сосуд вводится баллон с целью расширения пораженной атеросклерозом артерии и возобновления нарушенного кровотока при ХИБС. Перед ангиопластикой больному проводят ангиографическое исследование, при котором определяют места сужений сосудов. Операция является малоинвазивным методом.
Коронарное стентирование — в пораженный сосуд вводится специальный стент-эндопротез, который расширяется с помощью баллона и закрепляется в этом положении. В результате происходит восстановление нарушенного кровотока. Оперативное вмешательство проводится под контролем рентгена.
Эффективность приведенных выше методов реваскуляризации достаточно высока: восстановление нормального кровоснабжения после проведенного хирургического вмешательства сохраняется несколько лет.
Лечение ХИБС у некоторых категорий больных
Пожилые люди
Лечение хронической ишемии миокарда в пожилом возрасте предполагает учет соответствующих возрастных изменений со стороны всех систем организма и сопутствующей патологии у конкретного пациента.
В связи с этим существуют особые рекомендации для лечения хронической ИБС в пожилом возрасте:
- лечение не должно ухудшать течение сопутствующих заболеваний, а назначаемые препараты не должны нейтрализовать действие друг друга (обязательна совместимость лечения ХИБС и сопутствующей патологии);
- медикаментозное лечение начинают с малых доз и впоследствии увеличивают дозировку до максимально эффективной;
- необходимо по возможности избегать одновременного назначения множества препаратов, начинать лечение следует с выбора простых схем.
Молодые люди
Обычно хроническая ишемическая болезнь сердца у молодых людей выявляется внезапно на фоне значительной физической нагрузки.
Рекомендации для лечения хронической сердечной ишемии в молодом возрасте:
- активное направление больных на коронарографию с целью выявления атеросклеротического поражения и определения дальнейшей тактики лечения;
- при выявлении значительного атеросклеротического поражения артерий в молодом возрасте предпочтительнее использование методов реваскуляризации миокарда;
- медикаментозная терапия молодых пациентов проводится по общим принципам терапии хронической ишемии миокарда.
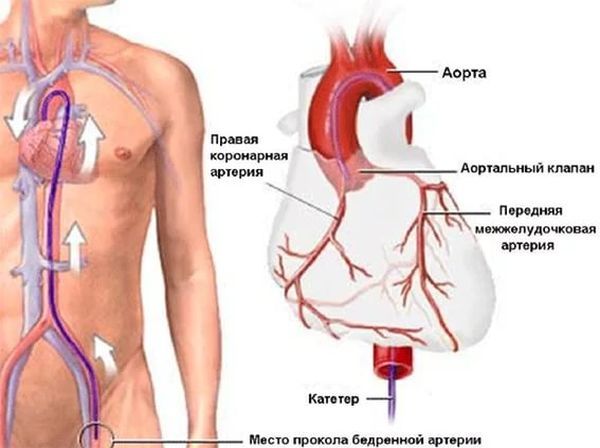
Метод исследования артерий сердца (коронография)
Особенности лечения пациентов с артериальной гипертонией
- Необходима коррекция и нормализация уровня АД с помощью антигипертензивных средств.
Чаще всего используются ингибиторы АПФ (ангиотензинпревращющего фермента) вследствие их доказанной эффективности при сочетанном диагнозе ХИБС и АГ (артериальной гипертензии):
- Эналаприл;
- Каптоприл;
- Лизиноприл и др.
Возможно использование комбинированных препаратов — ингибитор АПФ плюс диуретик:
А также сочетания: блокатор рецепторов ангиотензина 2 + диуретик:
- Микардис плюс;
- Лориста Н;
- Лозап плюс.
Ведение больных после стентирования или шунтирования
- В первые дни ограничить физические нагрузки.
- В дальнейшем лечебная физкультура: кардиологическая ЛФК ежедневно не менее получаса в день.
- Лечебная диета.
- Медикаментозная терапия: предотвращение образования тромбов — Аспирин, Плавикс (под контролем показателей МНО — международное нормализованное отношение), статины, коррекция АД и сопутствующей патологии.
Проведение повторной реваскуляризации миокарда
- тяжелом течении ХИБС;
- выраженном поражении большого числа сосудов;
- неэффективности шунта (тромбоз, атеросклеротические изменения);
- выявлении хронических окклюзий артерий.
Обязательным условием проведения повторной реваскуляризации миокарда при хронической ИБС является хорошее состояние дистальных концов сосудов. Повторные реваскуляризации являются более сложным технически оперативным вмешательством, чем первичные.
Прогноз
Прогноз больных хронической ишемической болезнью сердца вариабелен.
Читать еще: Острая ишемия головного мозга
Прогноз в большей степени зависит от развития угрожающих жизни осложнений. При дестабилизации течения хронической ишемической болезни сердца прогноз ухудшается.
Ишемическая болезнь сердца: хроническая и острая
Ишемия бывает хроническая или острая. Хронические ишемические формы проявляются мелкоочаговым диффузным и крупноочаговым постинфарктным кардиосклерозом, который может осложняться аневризмой миокарда. Острые формы проявляются инфарктом, внезапной сердечной смертью или ишемической дистрофией сердечной мышцы. Среди длительно развивающихся разновидностей ишемической патологии также встречается хроническая ишемия абдоминальной формы. Встречается в медицинской практике и такое явление, как преходящая ишемическая болезнь, которая возникает у абсолютно здоровых людей в качестве ответа на физическую перегрузку, холод или стрессовую ситуацию.
Острые ишемии
Ишемическая дистрофия

Ишемическая дистрофия относится к промежуточным ишемическим формам, занимая позицию между стенокардической и инфарктной формой ишемии.
Среди характерных симптомов подобной дистрофии выделяют болевой синдром, сходный со стенокардической симптоматикой, только большей интенсивности.
Основным признаком выступают ЭКГ изменения, связанные с отсутствием патологического Q-зубца. По сравнению с мелкоочаговым инфарктом, патологические изменения быстро приходят в норму.
Частым осложнением ишемического дистрофического процесса является сердечная недостаточность, которая приводит к смертельному исходу.
Инфаркт миокарда
Подобная ишемическая форма относится к некротическим процессам в миокарде. Это неотложное патологическое состояние обычно развивается на фоне коронарного тромбоза. Инфаркт отличается очень высоким риском смерти, особенно в первые 120 минут от его начала.
Если пациент своевременно получит неотложную помощь с целью рассасывания тромба, то риски летального исхода быстро снижаются. Инфаркт миокарда является острой ишемической формой и проявляется внезапной загрудинной болью, иррадиирущей в левую руку и ниже к запястью и пальцам.
Нередко болевой синдром отдает в нижнюю челюсть, шею или межлопаточную область.
Важно! При инфаркте сердца самыми критическими считаются первые сутки от начала проявлений. Дальнейший инфарктный прогноз определяется в зависимости от факторов вроде своевременности оказанной помощи, степени поражения и сопутствующих заболеваний.
Внезапная коронарная смерть
Это также одна из острых ишемических форм, представляющая собой смерть, наступившую из-за внезапной остановки сердца. Подобное состояние характерно для 35-45-летних пациентов преимущественно сильного пола.
Внезапная сердечная остановка не относится к инфаркту, хотя может начаться параллельно с ним. Подобная сердечная остановка развивается вследствие расстройства электрической функции миокарда, в результате чего сердечная мышца начинает функционировать неправильно.
Она сокращается слишком часто, начинается желудочковое трепетание или мерцание (фибрилляция), что приводит к прекращению тока крови.
Важно! Характерными клиническими проявлениями внезапной коронарной смерти является чересчур учащенное сокращение сердца и головокружение, хотя чаще подобная форма острой ишемии начинается внезапно без предшествующих признаков.
Предпосылкой внезапной коронарной смерти является аритмия, лишающая миокард возможности качать кровь.
С началом приступа пострадавший теряет сознание, и если не оказать помощь в неотложном порядке, то наступает летальный исход.
Среди факторов риска подобного состояния выделяют предшествующий инфаркт, случаи подобного заболевания у кровных родственников, сердечная недостаточность, гипертрофическая кардиомиопатия и пр.
Хронические ишемии
Постинфарктный кардиосклероз
В соответствии с объемом поражений миокарда хроническая ишемическая болезнь сердца подобной формы может носить диффузный или очаговый характер. Очаговый кардиосклероз характеризуется наличием множества белесых рубцов различного размера. Диффузная разновидность кардиосклероза отличается решетчатыми соединительнотканными разрастаниями с нормальными кардиомиоцитами в ячейках.
Кардиосклероз никогда не развивается в качестве первичной патологии, поскольку разрастание соединительной ткани в миокарде возникает, как правило, вследствие других патологий сердца.
Предпосылкой кардиосклероза обычно выступает инфаркт, после которого в течение минимум 2 месяцев образуется постинфарктный кардиосклероз различной очаговой интенсивности.
Опасность подобного состояния заключается в возможном формировании рубца в левожелудочковую аневризму. В этом случае на желудочковой стенке формируется специфическое выпячивание, неспособное сокращаться.
В результате фракция выброса понижается, что приводит к развитию хронической либо острой недостаточности миокарда, сопровождающейся легочной отеком.
Характерной симптоматикой кардиосклероза считается быстрая утомляемость и головокружения, вечерняя отечность нижних конечностей и сердцебиение, недостаточность воздуха.
С развитием патологии соединительнотканная рубцовая ткань разрастается и формируется уже ярко выраженный кардиосклероз диффузного характера.
Подобная форма сопровождается эпизодическими приступами сердечной астмы, выраженной одышкой, стойкими аритмическими проявлениями.
Абдоминальная ишемия
Внимание! Общая длительность артериального инфаркта кишечника составляет максимум 48 часов и завершается летальным исходом вследствие перитонита и обширной интоксикации. Если причиной выступает тромбоз вен, то длительность продляется до 6 суток с летальным исходом.
Характерными симптоматическими проявлениями абдоминальной ишемии выступают пищеварительные патологии, похудение, болевой синдром абдоминальной локализации. Патология часто характеризуется внезапным началом.
Периодически больного начинают беспокоить симптомы вздутия живота и болевого синдрома в его области, наблюдается тошнотно-рвотный синдром, неустойчивый стул. Обычно болевые ощущения появляются после переедания. Болезненность обычно носит нестерпимый характер, вынуждая пациентов кричать.
Внешне больные выглядят излишне бледными, наблюдается цианоз, пульс замедляется, а давление повышается. На фоне хронической абдоминальной ишемии обычно развиваются патологические состояния вроде панкреатита или ишемического колита, гастрита или язвы, дуоденита.
Из-за сильного сходства с патологиями органов ЖКТ диагностика подобной ишемической формы вызывает массу затруднений. К сожалению, в большинстве случаев абдоминальной ишемии ее диагноз подтверждается только после проведения вскрытия.
Острая ишемическая болезнь сердца: что это такое, ишемия миокарда, можно ли спасти человека
Острой ишемической болезнью сердца называется поражение миокарда, вызванное нарушением кровоснабжения сердечной мышцы и проявляющееся острым коронарным синдромом (болью в области груди).
Данная патология объединяет в себя инфаркт, стенокардию и внезапную коронарную смерть. Острая ишемия сердца является основной причиной смерти людей с сердечно-сосудистыми заболеваниями.
При отсутствии лечения это состояние приводит к сердечной недостаточности и другим осложнениям.
Симптоматика
Признаками острой формы ИБС являются:
- Боль. Она ощущается за грудиной в проекции сердца и иррадиирует в шею, плечо, межлопаточную область, челюсть и левую руку. Это главный симптом стенокардии и инфаркта миокарда. В большинстве случаев болевой синдром уменьшается или исчезает после приема нитратов (эти лекарства расширяют венечные артерии). При инфаркте боль длится более 20-30 минут, тогда как при стенокардии она беспокоит не более 15-20 минут. Она бывает острой, давящей, сжимающей и колющей. Болевой синдром появляется на фоне стресса, физической нагрузки, переедания, курения или приема алкоголя.
- Бледность кожных покровов. Наблюдается в результате нарушения насосной функции сердца и сердечной недостаточности.
- Расстройства дыхания в виде одышки. Причина — поражение левого желудочка. Возникает застой в левом круге кровообращения, и нарушается газообмен.
- Чувство страха смерти.
- Угнетение сознания вплоть до его потери.
- Чувство перебоев в работе миокарда.
- Обмороки.
- Головокружение.
- Тахикардия (частое сердцебиение). Нередко наблюдается во время инфаркта.
В случае развития у человека внезапной коронарной смерти на фоне острой ишемии сердца и повреждения кардиомиоцитов наблюдаются: остановка дыхания, потеря сознания, отсутствие пульса на периферических сосудах, расширение зрачков и бледно-серый оттенок кожи.
Чем опасен приступ
Факторами риска развития данной патологии являются:
- Тромбоз сосудов (закупорка венечных артерий, питающих сердце, сгустком крови). Это приводит к частичному или полному прекращению кровотока и омертвению тканей.
- Атеросклероз. Наиболее частая причина стенокардии и инфаркта миокарда. Атеросклероз развивается на фоне дислипидемии, когда на стенках артерий откладываются атерогенные липопротеиды низкой плотности. Причинами являются: избыточный вес, стресс, избыток в меню простых углеводов и животных жиров, гиподинамия.
- Спазм венечных артерий.
- Нарушение реологических свойств крови.
- Высокое давление (артериальная гипертензия).
- Сахарный диабет.
- Отягощенная наследственность.
- Васкулит.
- Курение.
Последствиями острой ишемии сердца могут быть:
- Образование хронической аневризмы сердца (участка истончения и выпячивания стенки органа).
- Массивный некроз клеток.
- Развитие постинфарктного кардиосклероза. При нем омертвевшая функциональная ткань замещается грубой соединительной.
- Нарушение сердечной проводимости (блокады).
- Аритмия (мерцательная аритмия, пароксизмальная тахикардия, мерцание желудочков, фибрилляция).
- Нарушение автоматизма сердца.
- Снижение сердечного выброса.
- Тампонада (кровоизлияние). Возникает в результате разрыва миокарда.
- Тромбоэмболия.
- Кардиогенный шок.
- Сердечная недостаточность.
- Остановка сердца.
К более поздним осложнениям острой ишемии миокарда относятся плеврит и перикардит (воспаление околосердечной сумки).
Первая неотложная помощь
Первая помощь при острой сердечной ишемии включает:
- Вызов бригады скорой помощи.
- Обеспечение больному покоя.
- Придание правильного положения. При острой ишемии нужно уложить человека на спину, немного приподняв голову и плечи. Они должны находиться под углом 30-40º.
- Снятие стесняющей одежды.
- Обеспечение притока чистого воздуха. Нужно приоткрыть окно или форточку.
- Прием медикаментов. Используются нитраты (Нитроглицерин, Сустак Форте, Нитрокор, Нитронг Форте). Таблетки кладут под язык и рассасывают. При отсутствии симптомов отека легких дополнительно можно дать больному разжевать таблетку Аспирина или Клопидогрела. Это антиагреганты, которые эффективны при тромбозах.
- Нормализацию и контроль артериального давления. Если АД повышено, то могут применяться антигипертензивные средства (бета-блокаторы). После стабилизации состояния используются ингибиторы АПФ.
- Проведение реанимационных мероприятий. Они требуются при остановке сердца и прекращении дыхания.
- Постоянный контроль частоты дыхания, пульса и давления.
Дальнейшее лечение может включать в себя:
- Строгий постельный режим.
- Строгую диету.
- Дефибрилляцию (восстановление ритма сердца электрическим током). Показаниями к ее проведению являются трепетание и мерцание желудочков, желудочковая тахикардия.
- Оксигенотерапию. В тяжелых случаях (когда человека не в состоянии дышать самостоятельно) требуются интубация и ИВЛ (искусственная вентиляция легких).
- Нормализацию давления.
- Применение симптоматических средств (наркотических анальгетиков, антиконвульсантов, антиаритмических средств). При болевом синдроме эффективно сочетание Дроперидола с Фентанилом.
- Применение антиагрегантов, антикоагулянтов, тромболитиков, антагонистов кальция и других средств.
В тяжелых случаях прибегают к хирургическим вмешательствам:
- Коронарное шунтирование. Оно предполагает создание обходных путей для движения крови. Данная операция является открытой и проводится после нормализации состояния больного. В остром периоде шунтирование опасно.
- Чрескожное коронарное вмешательство.
- Установка водителей ритма или кардиостимулятора.
- Иссечение аневризмы.
- Коронарная ангиопластика.
- Стентирование (искусственное расширение сосудов при помощи металлических конструкций с целью улучшения кровотока).
Можно ли спасти человека
Прогноз при острой ишемии сердца относительно неблагоприятный. При инфаркте уже в первые дни возможен летальный исход. В случае некроза более 50% кардиомиоцитов наблюдается шок. Прогноз ухудшается при повторных приступах ишемии.
Спасти человека помогают:
- своевременное лечение основного заболевания (атеросклероза, тромбоза, гипертензии);
- отказ от курения и алкоголя;
- строгая диета (исключение из меню жирной и жареной пищи, сладостей, солений, выпечки, кофе);
- своевременное обращение к кардиологу и лечение;
- нормализация режима дня;
- исключение стрессов;
- дозирование физической нагрузки.
Эти мероприятия позволяет снизить риск рецидива острой ишемии и продлить жизнь больному.
Вам также может понравиться
САМОЛЕЧЕНИЕ ОПАСНО ДЛЯ ВАШЕГО ЗДОРОВЬЯ
Почему возникает ишемическая болезнь сердца и как ее лечить
Ишемическая болезнь сердца (ИБС) развивается в результате воздействия механизмов, которые приводят к нарушению кровообращения в коронарных сосудах и кислородному голоданию миокарда.
- При атеросклерозе кровь не может поступать к сердцу в достаточных количествах из-за того, что жировая бляшка сужает просвет. По этой причине становится невозможным удовлетворить потребность кардиомиоцитов в кислороде. В результате болевой приступ (стенокардия) развивается на фоне стресса или физической нагрузки.
- Тромбоэмболия. Формирование кровяного сгустка провоцируется распадом холестериновой бляшки. Иногда тромб формируется в полости сердца, потом отрывается и закупоривает просвет артерии. При эндокардите в качестве «затычки» может выступить кусочек ткани клапана.
- Спазм сосудов. Резкое сокращение гладкомышечных волокон в системе коронарных артерий провоцируется быстрым переходом из горизонтального положения в вертикальное. Такое явление наблюдается при вдыхании холодного воздуха, сильном переохлаждении всего тела, стрессе, использовании некоторых препаратов.
Кроме основных причин в появлении острой или хронической ишемии миокарда также играют роль провоцирующие факторы:
- неправильное питание с избытком жирной пищи, богатой холестерином;
- ожирение и нарушение процессов обмена (в том числе и липидного);
- «сидячий» образа жизни;
- эндокардит и пороки сердца;
- возраст после 45 у мужчин и у женщин старше 55 лет;
- наличие сосудистых заболеваний;
- диабет;
- гипертония;
- постоянные стрессы, которые сопровождаются повышением давления и учащением сердцебиения;
- алкоголь и курение.
Высокие показатели холестерина при нарушении обменных процессов и склонность к образованию тромбов передаются по наследству. Поэтому степень вероятности появления ИБС выше у тех людей, чьи родственники имели в анамнезе инфаркт в возрасте 45-65 лет, или скончались в результате коронарной недостаточности.
Классификация
При установлении диагноза ишемической болезни сердца мои коллеги до сих пор пользуются классификацией, которая была принята еще в 80-х годах прошлого столетия.
- Внезапная сердечная смерть. Относится ко всем летальным исходам в течение первых 60 минут после начала приступа, которым предшествовала потеря сознания, острые симптомы ишемии и остановка сердца.
- Стенокардия.
- Напряжения. Возникает в результате физической или психоэмоциональной нагрузки.
- Впервые возникшая.
- Стабильная.
- Напряжения. Возникает в результате физической или психоэмоциональной нагрузки.
- Первый класс проявляется только при выраженных перегрузках и никогда не бывает во время обычной работы;
- Второй ставится у тех, кто не может без боли пройти быстро 500 и более метров, а также подняться на 6 этаж и выше;
- Третий класс характеризует развитие приступа при незначительном напряжении (условно принято, что при ходьбе до 100 метров и подъеме на первый пролет);
- Четвертому классу соответствует появление загрудинной боли при условии полного покоя, при этом человек не может совершать никакого движения без того, чтобы не развивалась сердечная острая ишемия с характерными для нее признаками.
-
- Прогрессирующая (нестабильная). При такой форме происходит ухудшение состояния и снижение эффективности лечения при ведении обычного образа жизни.
- Спонтанная (Принцметалла). Особая форма ишемии, при которой происходит вазоспазм, вызывающий болевой синдром. Внешние причины при этом роли не играют. Протекает тяжело, плохо купируется нитроглицерином.
- Безболевая ишемия. Была внесена в общий список гораздо позднее. Выявляется случайно после ЭКГ и нагрузочных проб.
- Инфаркт миокарда.
Как и почему возникает болевой синдром при ИБС
Патогенез появления боли во время приступа изучен хорошо. Уменьшение притока крови или повышение потребности в кислороде приводит к развитию ишемии.
В очаге начинается усиленное высвобождение активных веществ (медиаторов), вызывающих раздражение болевых рецепторов (гистамин, брадикинин). Из области поражения начинают идти сигналы по нервным волокнам.
Сначала они проходят в шейные и грудные сплетения, локализованные в позвоночнике. Оттуда импульсы через таламус идут в кору мозга, и там уже формируется ощущение боли.
Выраженность болевого симптома при ИБС зависит не только от степени поражения. Именно поэтому и существуют «немые» и атипичные формы стенокардии и даже инфаркта.
Симптомы
В своей практике я постоянно сталкиваюсь с тем, что больные с ИБС обращаются за помощью не сразу. Это происходит потому, что первые симптомы ишемической болезни нарастают постепенно.
Боль
Самой частой жалобой больного при стенокардии или инфаркте является боль в загрудинной области — у большинства она сопровождается ощущением страха и паникой.
Иррадиация обычно наблюдается под лопатку, в руку, и часть нижней челюсти с девой стороны. Некоторые предъявляют жалобы на онемение верхней конечности, ломоту в лучезапястном суставе.
При нехватке кислорода в области заднебазального отдела сердца болезненность распространяется на зону желудка. И совсем редко она отмечается в правой руке.
Когда я прошу охарактеризовать вид боли, человек указывает что она:
- пекущая;
- давящая;
- сжимающая.
Появление болевого синдрома связывается с физической нагрузкой — когда человек бежал, быстро шел, или поднимался по лестнице.
Иногда приступ наблюдался после стресса, сильного эмоционального напряжения, выходе на улицу в холодную погоду. Резкий приток крови к сердцу отмечается также при вставании из положения лежа.
Все эти факторы приводят к увеличению давления, учащению пульса и повышению потребности миокарда в кислороде.
Боль при стенокардии является кратковременной и не продолжается более 5-15 минут. Как только человек останавливается, присаживается, успокаивается, она стихает, так как устраняются причины острой ишемии.
Больные со стажем всегда носят с собой нитроглицерин, который быстро снимает симптомы.
Если интенсивность неприятного ощущения не стихает после приема средства, то это чаще всего свидетельствует о внесердечной патологии, либо указывает на развитие инфаркта.
При вазоспастической или спонтанной стенокардии боль и другие признаки ишемии миокарда развиваются без связи с физической нагрузкой, она отмечается в утренние часы, часто провоцируются воздействием холода. Хорошо снимаются только антагонистами кальция.
Другие частые проявления
Другие признаки ишемической болезни сердца проявляются не всегда, у некоторых пациентов в период приступа я наблюдала следующие симптомы:
- тошнота, рвота;
- сильное утомление;
- выраженная одышка с затруднением вдоха;
- потливость;
- бледность кожных покровов;
- повышение или снижение артериального давления;
- учащение (реже урежение) сердцебиения, аритмия.
В ряде случаев вместо классического приступа, указывающего на наличие ишемической болезни в сердце, можно увидеть его эквиваленты: одышку, утомляемость после минимальной нагрузки.
Диагностика
Диагностика ишемической болезни сердца включает в себя лабораторные и инструментальные методики.
Анализы
Биохимические методы выявления в крови ряда ферментов помогают в определении острой фазы инфаркта, так как они выделяются в результате разрушения кардиомиоцитов. Первые сутки после приступа, когда отмечается острая ишемия миокарда и некроз, происходит увеличение ЛДГ и миоглобина. Повышение КФК бывает в первые 8 часов от начала, тропонины обнаруживаются спустя 1-2 недели
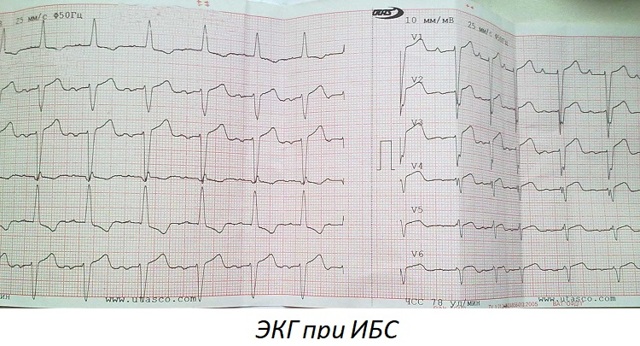
Кардиограмма
В обязательном порядке поступившего больного с жалобами и признаками сердечного приступа я направляю на срочное проведение кардиограммы. Она позволяет обнаружить наличие увеличения левого желудочка, нарушение ритма и степень выраженности поражения в определенной области сердца.
Признаки острой ишемии в миокарде на ЭКГ имеют следующий вид:
- Появление высокого и острого зубца Т. Хотя я наблюдала ЭКГ у высоких астеничных людей, у которых такие признаки являются вариантом нормы. Субэндокардиальная ишемия передней стенки сердца может характеризоваться отрицательным T, а двухфазный зубец появляется на границе зоны поражения и нормального участка миокарда.
- Еще одним типичным признаком острой ишемии является смещение сегмента ST на расстояние более 0,5 мм от изолинии. Его подъем в грудных отведениях свидетельствует о поражении левого желудочка, а депрессия в этих же областях говорит о нарушении кровотока задней стенки.
- Некроз при развитии инфаркта проявляется в виде появления патологического зубца Q или целого комплекса QRS в соответствующих отведениях.
Более подробно и об изменениях пленки у пациентов с ишемией мы рассказали в статье по ссылке здесь.
Другие методы
С целью определения ИБС также широко применяются следующие методики:
- Нагрузочные тесты. Они рекомендуются на начальной стадии ишемии, помогают определить заболевание при атипичном проявлении и неявных отклонениях на электрокардиограмме. Принцип заключается в том, чтобы искусственно создать повышенную потребность миокарда в кислороде и зафиксировать изменения. Для этого чаще всего используется велоэргометрия, чреспищеводная электрокардиостимуляция и фармакологические пробы с препаратами «Изопротенол», «Дипиридамол». При наличии нарушения прохождения крови по артериям сердца регистрируется ишемия миокарда на ЭКГ.
- Коронарография. Относится к наиболее информативным способам выявления коронарной патологии. Она позволяет проводить исследование, не провоцируя и не дожидаясь приступа. В правую и левую артерии сердца вводится контрастное вещество, а на ангиографе получается полноценная картина состояния сосудистого русла.
- ЭхоКГ. В данном случае является вспомогательным методом диагностики. Позволяет оценить локальную и глобальную сократимость миокарда, показывает полноценность работы сердца в систоле и диастоле, определить наличие осложнений при ИБС.
Лечение
Лечение ишемической болезни сердца начинается с коррекции образа жизни и назначения диеты. Мне неоднократно приходилось сталкиваться с тем, что пациенты относились к этой важной части терапии недостаточно серьезно, а потом удивлялись, почему так долго не наступает улучшение состояния.
Коррекция образа жизни
Итак, перед тем, как отправляться в аптеку за лекарствами, необходимо запомнить две важные вещи:
- Щадящий режим. Исключение физических нагрузок, приводящих к повышенному потреблению кислорода миокардом.
- Диета с исключением животных жиров, продуктов с высоким содержанием соли и легкоусвояемых углеводов. При избыточной массе тела следует снизить общую калорийность пищи.
Медикаменты
Разумеется, одной коррекции питания и образа жизни будет недостаточно, поэтому необходимо поддержать организм и медикаментозным путем.
- Дезагреганты для предупреждения образования тромбов. Я обычно рекомендую «Аспирин» или «Клопидогрель» («Плавикс»).
- Бета-адреноблокаторы («Небивалол», «Бисопролол»). Многочисленные и длительные исследования доказывают увеличение продолжительности жизни больных с ИБС, которые постоянно используют данную группу лекарственных средств.
- Статины, они помогают выровнять уровень «вредного» холестерина. Если лечить ишемическую болезнь сердца с их помощью, то жизнь пациента существенно продлевается. Для быстрого и сильного снижения применяется «Розувастатин», а у пациентов с сахарным диабетом и высокими триглицеридами лучше принимать «Аторвастатин».
- Для купирования острого приступа используется «Нитроглицерин» сублингвально, или «Изосорбида мононитрат» для внутреннего применения. Расширяя венозное русло, препараты этого ряда снижают преднагрузку на сердце и быстро снимают приступ стенокардии.
- Диуретики уменьшают объем сосудистого русла и этим облегчают работу сердца. Для быстрого снятия отеков применяется «Фуросемид». С целью постоянного приема я рекомендую «Индапамид» или «Торасемид».
Ко мне на прием обратился пациент с жалобами на частые боли за грудиной, давящие и сжимающие, отдающие в левую руку и под лопатку. Возникала она после быстрой ходьбы, одновременно появляется одышка и страх смерти.
При осмотре кожные покровы бледные, границы сердца увеличены слева. На ЭКГ с нагрузкой: угнетение сегмента ST в отведениях II, III, aVF, признаки гипертрофии левого желудочка.
В анамнезе – перенесенный инфаркт миокарда задней стенки, длительный стаж курения и употребления алкогольных напитков.
Диагноз: ИБС. Постинфарктный кардиосклероз, стенокардии напряжения ФКII. Было назначено пожизненное применение препаратов «Аторвастатин», «Аспирин кардио», «Бисопролол».
Во время развития болевого синдрома прием «Нитроглицерина» под язык. Через две недели после начала лечения частота приступов снизилась, общее состояние относительно удовлетворительное.
Рекомендована вторичная профилактика ишемической болезни сердца (употребление вышеназначенных препаратов), наблюдение врача.
Многие пациенты задают вопрос о том, можно ли вылечить ишемию сердца. На самом деле полностью избавиться от проблемы можно только в случае проведения операции по восстановлению тока крови. Но следует учитывать, что любое вмешательство может закончиться осложнениями.
Поэтому необходима профилактика ишемической болезни сердца. Я рекомендую переходить на здоровый образ жизни, отказаться от вредных привычек, следить за весом.
Особенно важно соблюдать правила тем, у кого в семье уже есть близкие родственники с ИБС или лица, которые перенесли инфаркт.
Нужно уделять внимание заболеваниям, связанным с сосудистыми отклонениями (сахарный диабет, системные болезни) и принимать адекватное лечение.